みなさんはどのようにめまいを診断していますか?
回転性なのか、浮動性なのか、症状を分類してそこから鑑別を進めていますか?
実はそういった従来用いられていたapproachを使うと診断ミスが起きやすいことが知られています。
じゃあ、どんなアルゴリズムで診断をしていけばよいのでしょうか?
key wordは「Timing and Trigger」です!

(Emerg Med Pract. 2019 Dec 1;22(12):1-24.)
疫学
めまいを主訴に受診した患者では、原因疾患は前庭障害33-43%、神経疾患(脳卒中含む)が6-11%とされています。確かに実臨床では「末梢性めまい」と分類することが多く、これは2次救急病院ERでの感覚に合致しています。
良性疾患の見逃しは(本当はいけないですが)ある程度許容されますが、
致命的疾患(dangerous diagnosis)は絶対に見逃してはいけません。
どのくらいの割合でdangerous diagnosisが含まれているかというと、
報告によりだいぶ異なりますが、5-30%ほどのようです。
これは年齢が上がるにつれてその有病率も上昇し、年齢50歳未満では9.4%ですが年齢50歳以上でみると21%にも上ります。
その内訳をみてみると、
電解質異常5.6%、脳血管疾患4.0%、不整脈3.2%、ACS1.7%、貧血1.6%、低血糖1.4%でした。さらにまれな疾患ですが
副腎不全、大動脈解離、CO中毒、肺塞栓、ビタミンB1欠乏症などにも注意が必要です。
dangerous diagnosisのリスクファクターは以下のようになります。こんな人が来た場合には安易に末梢性めまい、、、とはせずにもう少し考えた方がよさそうです。
|
中枢神経疾患リスクファクター
|
|
・高齢
・心血管リスク
・歩行不安定性
・神経学的欠落症状
|
めまいといえば最大の鑑別疾患は後方循環系
脳梗塞ですが、
なんと
めまいを主訴にERを受診した脳卒中患者のうち、28-59%がERで見逃されているという報告もあります。
小脳梗塞患者の10%がめまいのみで受診してくるので、末梢性めまいと区別がつきにくいようです。特に、
若年/椎骨動脈解離は見逃されやすい因子になります。
とはいえ、めまいって診断のつかない人も5人に1人くらいはいるからそこが難しいところですよね~。
じゃあ、どうやってめまい診療を進めていったら見逃しが少なくなるのでしょうか?
以下から少しずつそのアプローチを紹介します。
従来の診療の進め方…symptom quality approach
あまり聞き慣れない用語だと思いますが、
一般的に症候学の教科書に載っているアプローチ方法です。
symptom quality approachでは、めまいを4つのタイプに分類することから始めます。
①vertigo…前庭系の問題
②lightheadedness…心血管系の問題
③disequilibrium:まっすぐ歩けない…神経系の問題
④none of the above…精神系の問題
実はこのアプローチが紹介されたのは1972年とだいぶ昔の話です。
そもそもこのアプローチ方法が成立するためには以下の2項目が要求されます。
・めまいについてたった1つの「型」が正確に選択されること
・それぞれの「型」がある疾患と密接に(できれば1対1に)関連があること
実際には上記2項目は実臨床では達成されないことが示されています。
ER受診患者にめまいの性状について尋ねてみると…
・平均6分後に再度質問すると、52%もの患者がめまいのタイプを変更
・62%は上記4つから1つのタイプを選択することができなかった
という報告があります。
なってみればわかりますが(僕もよくめまいを起こします)、
実際に一つの型に落とし込むのってすごく難しいです。
そもそもめっちゃつらいし、よく研修医が質問攻めにしていることがありますが、
そんなこと言ったってよくわからないしうざいからvertigoってことで答えちゃおなんて患者さんもいると思います。
しかも、めまいのタイプを分類できてもその疾患関連性はあいまいです。
vertigoと
脳卒中の高い関連性はないうえに、心血管系疾患でvertigoを訴える患者は40%にも上ります。普通vertigoって言われたら心血管系は可能性を下げちゃう気がしますが、とんでもない!
それに、高齢者だとBPPVだとしてもlightheadednessを訴え、vertigoは訴えないことがしばしばあることも知られています。
ってことで、symptom quality approachは成立しないことがわかると思います。
これまで教わってきたことはなんだったんだろうと思われるかもしれませんが、
これも医療の進歩です。
現代の診療の進め方…Timing and Trigger approach
めまい診療の合言葉は、Timing and Triggerです。
このアプローチ方法は比較的新しくまだあまり診断の正確性についてのtrialがありませんが、これに着目することでmisdiagonosisを防げるのではないかとされています。
個人的には2015年頃からこの方法で診療しています。
このアプローチでは、「ATTEST」を重要視して鑑別診断を挙げていきます。
・A…associated symptoms
・TT…timing and triggers
・ES…bedside examination signs
・T…additional testing as needed
随伴症状があるのか、ないのか?…もしあるなら以下を考慮します。
・NSAIDsのheavy use、黒色便→消化管出血
・交通外傷→頸動脈解離、頭蓋内出血、クプラ結石症
・腹痛、性器出血、妊娠反応陽性→異所性妊娠
・胸痛、呼吸困難→killer chest pain
・背部痛→大動脈疾患
めまいは持続的なのか間欠的なのか?
安静時にはめまいがなく、頭位変換により誘発されるのか?
→これがTiming and Trigger approachで最も重要な質問です!
もしもめまいがずっと続いているなら→AVSとして対応。
間欠的であるなら、trigger(頭位変換や体位変換など)について質問し、
triggerがあるならt-EVS、triggerがないならs-EVSとして対応します。
これならsymptom quality approachで問題になった
・めまいについてたった1つの「型」が正確に選択されること
・それぞれの「型」がある疾患と密接に(できれば1対1に)関連があること
が解決されます。
つまり、めまいをAVS、t-EVS、s-EVSに分類することは比較的容易であり、
かつそれぞれの分類において鑑別すべき疾患も決まっているため、
misdiagnosisが起きにくいと考えられています。
下の表にTiming and Trigger approachのエッセンスが詰まっています。

(Emerg Med Clin North Am. 2016 Nov;34(4):717-742. )
では、ATESTにより分類が済んだら、
各分類でどのような疾患をどうあぶりだしていくか考えていきましょう。
AVS(acute vestibuler syndrome)
AVSの定義
・急性/突発発症の重度のめまい
・嘔気/嘔吐、歩行の不安定さ、頭位変換
不能などを伴い、数時間から数週間持続する
・仰臥位で安静に寝ていても症状が持続する
重要な点は
「頭位変換により増悪するめまいであって、頭位変換をしなくとも継続している」ということです。頭位変換はtriggerではなく増悪因子となります。
ここを間違えてしまうと分類がうまくいきません(-_-;)
AVSの原因
原因として最も多いのは前庭神経炎(もしくは聴覚障害を伴う内耳炎)です。
これに加えて、最大の鑑別疾患である脳卒中をマークすればAVSは終わりです。
AVSでは前庭神経炎と脳卒中でその原因の95%を占めるとされています。
そのほかの疾患はだいぶ頻度が下がりますが、
多発性硬化症やWernicke脳症などの重要な疾患も含まれます。
前庭神経炎
良性疾患、ウイルス感染による炎症が前庭神経に生じ、AVSの原因となります。
特徴は、「開眼しているとめまいがあるが、閉眼すると症状が楽になる」ことです。
HIT陽性になることが有名ですが、感度は85%ほどでイマイチです。
多くは一過性の経過をとりますが、16%で数か月~数年後に再発します。
主に後方循環系の
脳梗塞がAVSの原因となりえます。
AVSのうち、25%が脳血管疾患と報告されています。
そのうちの96%は
脳梗塞であり、
脳出血であることは非常にまれであるため
CTではrule outできないことに注意が必要です。
CTでは発症後24時間の感度は16%、MRIでも発症後24-48時間では10-20%ほどは見逃しがあり感度が良好ではないため、3-7日後に再検査が必要になることがあります。
めまい=すぐに頭部CTというアプローチは実際にはなんの役にもたちません…。
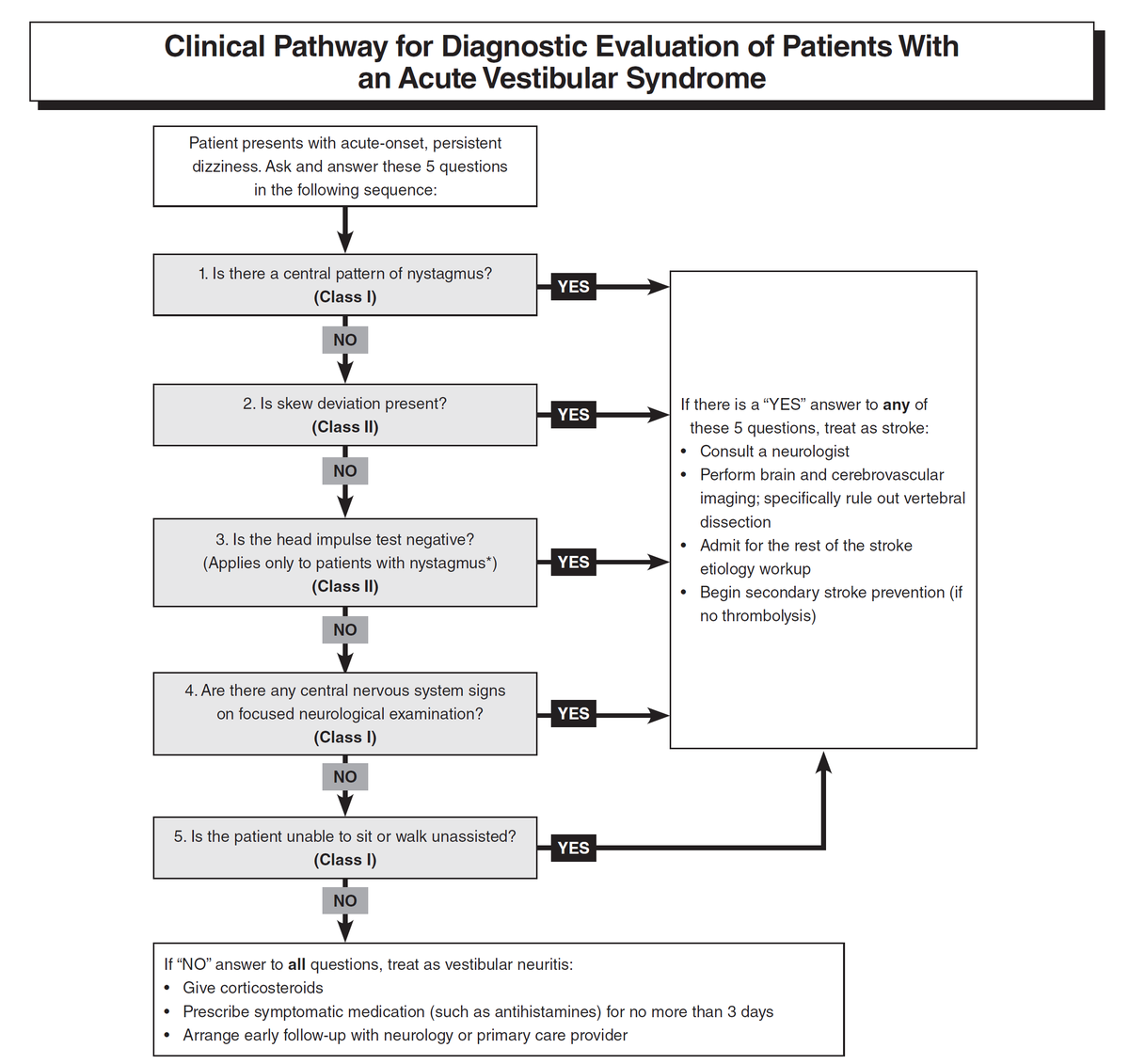
AVSの原因疾患の診断方法
AVSでは身体所見の重要性が非常に高いです。
以下の5つの質問にすべて「NO」であれば中枢性疾患の可能性は低い。
=安全に帰宅させることができます。
②skew deviationはあるか?
③HITは中枢性パターンを示すか?
④脳神経異常はあるか?
⑤座位や歩行に補助は必要か?
|
身体所見
|
末梢性を示唆
|
中枢性を示唆
|
|
|
・水平性
・方向固定性
|
・垂直性
・方向交代性
|
|
②test of skew
alternate cover test
|
・眼位に変化なし
・垂直方向の眼位の偏位なし
|
・垂直方向の眼位の偏位あり
|
|
③HIT
|
・頭位変換に眼位の移動が遅れる
|
・異常なし
|
|
④神経学的所見
|
・異常なし
|
・四肢の失調/測定障害
・複視、眼球運動障害
・眼瞼下垂、瞳孔不同
・顔面の感覚障害
・片側性聴覚低下
・視野欠損
|
|
|
・介助なしで歩行可能
・介助なく座位保持可能
|
|
さて、注意点ですが、
身体所見をとる順番は必ず上記①~⑤の順番にしてください。
最近ではHITが有名になりすぎてそれからアプローチしている人を見かけますが、
そもそもHITって
眼振がある患者でのみvalidationされている身体所見です。
だから、
眼振の有無を確かめる前にやってもなんの意味もありません。
①~③を合わせてHINTSなどと呼ばれ、これに難聴の有無を検索したものを合わせて
HINTS plusなどと称されますが、これは脳卒中に対する感度が非常に高く100%とされており、急性期においてはMRI撮影よりも優秀です。
さらに、帰宅させようと思うときにしっかり自力歩行できるかを確認すれば完璧です。
AVSの画像検査
AVSにおいては、画像検査の出番はあまりありません。
脳梗塞についてはCTではrule outできないことは百も承知だと思います。
発症24時間以内では感度16%ほどで、後方循環系であればさらに感度は下がると考えられます。
個人的にはよっぽど随伴症状から疑うときでないと頭部CTは撮りません。
・めまいを主訴にER受診した144人での研究では、頭部CTにて中枢性の異常を指摘で来たのは0%
・救急搬送症例でのめまいにおいて最終的に中枢性疾患は5%程度で、そのうち
脳出血は4%程度しかいなかった
上記のようなデータが出ているからです。
頭部CTで恩恵を得られるのは500人に1人です。それでもあなたはやりますか…?
ただし、頭痛があるとかそのほかの随伴症状があってCPPVを疑うときには頭部CT撮影は正当化されると思いますので、使いどころをしっかり考えておきたいです。
MRI最強説はありますが、
発症後48-72時間は偽陰性となりうるため、完全除外はできないことには注意が必要です。ある報告によれば、発症72時間以内にAVSを呈した脳梗塞のうち、12-18%は偽陰性となり、10mm未満の小梗塞では偽陰性が50%に達するとされています。
一方で、発症72時間以降は信頼性は高いものとされています。
特にAVSでは、病歴と身体所見が大事なことがわかります。
t-EVS(triggered Episodic Vestibular Syndrome)
この群でも、身体所見の有用性が非常に高いとされています。
・起立時に症状があり、バイタル変化もあれば起立性低血圧
・頭位変換により発症し、1分以内に治まればBPPV
これで大抵は片付きます。
特に
寝起きに発症するめまいの多くはBPPVで、寝返りやベッドから起きる動作で発症しためまいのBPPV診断に対する陽性尤度比は60!なんて報告されています。
確かに、夜中~朝方のめまいの救急車はだいたいBPPVです。wake-up strokeも相当数いますけど。
t-EVSの定義
・トリガーがあり、それが原因で数秒~数分続くめまいが出現する
※baselineとしては全くめまいがなく、トリガーにより出現することが特徴
・AVSの場合にはbaselineにめまいがあり、頭位変換により増悪することが異なる
・トリガー…典型的には頭位変換、特に臥位/座位→立位で起きる
t-EVSの原因
大抵はBPPVと起立性低血圧で片付きます。
一方で、CPPV(BPPVの顔つきをした中枢神経障害)や敗血症/脱水/消化管出血には注意です。これらを除外することがこの分類でのポイントです。
BPPV
t-EVSとして最多の疾患です!
生涯発症率は2.4%、加齢と共に発症率は上昇していきます。
典型的には、頭位変換後に潜時をもって、回転性めまいが数秒~数分持続することが特徴です。
どの半規管に耳石が入り込んでいるか判断し、治療することが重要です。
|
diagnostic test
|
後半規管型BPPV
|
水平半規管型BPPV
|
中枢性めまい |
|
Dix-Hallpike test
|
・上向き回旋性眼振
|
・誘発されたり、されなかったり…
|
・さまざまな方向性眼振
…下方、水平性
・多くは90秒以上持続
|
|
Supine roll test
|
・誘発されない
|
・水平性眼振
|
・さまざまな方向性眼振
…下方、水平性
・多くは90秒以上持続
|
マークしておくのは後半規管型と水平半規管型だけでよいです。
よって、Dix-Hallpike testとSupine roll testだけはやり方を覚えておいてください。
※前半規管型はめったにお目にかからないので忘れてしまって構いません。
こういうのはYoutube学習が効果的です。※Supine roll testは仰臥位で左右向くだけ
治療法まで含めて学習しておきましょう。
特に、Epley法のNNTは2です。私も大抵の患者はこれで治しています。
Dix-Hallpike Maneuver
Epley Maneuver
Lempert (“barbecue”) maneuver
通常、BPPVでは自発眼振はありません。
ですが、水平半規管型BPPVでは自発眼振がでることがあります。
患者が座ったり立ったりなどの動作をすることで、事績が水平管の中で動いていることに起因するようです。
CPPV
t-EVSの中で中枢神経障害が原因となりうるものを総称してCPPVとよびます。
これは、後頭蓋窩(特に第4脳室)に問題があることが多く、悪性腫瘍、梗塞、出血、脱髄/変性疾患などが原因となることが知られています。
BPPVとの鑑別ですが、特に以下の所見に注意します。
・頭痛などの随伴症状があったり、誘発手技に思い通りの反応を示さないことがある
・BPPV患者ではありえないような脳幹または小脳症状を呈する
BPPVではなく、CPPVを考慮すべき所見は以下のとおりです。
|
BPPVにはありえない所見がみられる
・頭痛
・複視
・脳神経/小脳障害
|
| めまいはなく眼振のみ出現している |
| 非典型的な眼振がみられる
・垂直方向性眼振
・検査するごとに眼振の方向が異なる
|
|
治療的手技に反応性が乏しい
・reposition maneuverの効果なし
・頻繁にめまいを繰り返す
|
起立性低血圧
これも結構commonです。
成人の16%が経験し、24%が失神を主訴に来院します。
…が、実はvertigoを訴えることがcommomであることはあまり知られていません。
やっぱりsymptom quality approachはあまり使えません。
典型的には体位変換により生じたpresyncopeですけどね。
3分間の立位により、20/10mmHg以上血圧が低下する場合には疑うことになります。
でも、これの感度は22%といまいち。
良性起立性低血圧(疾患がない)や、異所性妊娠破裂でも頻脈にならない症例などもあり、超音波などでIVCくらいは調べておくのがよさそうです。
薬剤性、循環血液量減少(出血、嘔吐、下痢、多尿、多汗など)が原因のことが多いのでその辺はしっかりチェックしましょう。
s-EVS(spontaneous Episodic Vestibular Syndrome)
ここの患者群には脳卒中が含まれるため要注意。
特に、前庭性片頭痛と後方循環TIAが鑑別に挙がりますが、
身体所見からこれらを区別することは不可能で、診断は病歴と疫学的状況に依存します
また、診察時に症状を呈していた場合にはAVSとして評価が始まることもあります。
実際には経過を見ながら判断するよりないような、対応が難しい群と思います。
s-EVSの定義
・トリガーなしに発症する一過性のめまい発作
・持続時間は数秒~数日で、多くは数分~数時間程度
・日に何度も発作が起きうるが、通常は数か月から数年おきに起こることが多い
s-EVSの原因
前庭性片頭痛 vs 後方循環系TIAとなることが多いです。
s-EVSの原因として最多です。
女性では男性の5倍ほどの有病率で圧倒的に多いです。
複数回のめまいのエピソードがあり、頭痛はめまいの前、めまいと同時、めまいが治まった後のいずれにも発症します。めまい+頭痛がkey wordです。
めまいの持続時間は5分~72時間と幅広く、ERでの診断は難しそうです。
しかも、厄介ないことに随伴する
眼振は中枢性パターンを示します。
こりゃ困った、結局は時間経過を追うとか疫学的判断(リスクファクターなども基にして)していくしかなさそうです。
|
1.definite
(a)5分~72時間持続する中等度~重度の前庭症状のエピソードが少なくとも5回以上
(b)ICHD基準を満たす 片頭痛(前駆症状の有無は問わない)の既往がある (c)前庭 神経症状を少なくとも50%は伴い、以下の 片頭痛の特徴を1つ以上もつ ◦以下のうち少なくとも2つを伴う頭痛(片側性、拍動性、中~重度の疼痛、日常生活が営めない)
◦auraとしての視覚変化
(d)その他に説明しうる疾患がない
2.probable
(a)5分~72時間持続する中~重度の前庭症状のエピソードを少なくとも5回以上
(b)上記の(b)(c)のいずれか一つを満たす
(c)その他に説明しうる疾患がない
|
後方循環系TIAの最大50%がs-EVSを呈します。
脳神経障害や
視野障害などを伴うことがあるためここをチェックです。
これまではめまいのみで発症する後方循環系
TIAはないと考えられていました。
しかし、近年ではこの概念が覆されてきています。
後方循環系脳梗塞の8%に一過性のめまいが認められることが報告されました。
脳卒中発症の2日前までに後方循環系の虚血によると考えられる一過性イベントを起こす可能性は、前方循環系虚血に比較すると36倍も多いとされています。
実際のところ、前庭性
片頭痛との鑑別は難しく、単なる二進法で解決できません。
TIAより前庭性片頭痛を示唆する所見は以下が指摘されています。
・若年
・長年にわたり同様の症状を繰り返す
・心血管系リスク因子を持たない
心血管疾患、内分泌系疾患(低血糖、腫瘍)、中毒(間欠型一酸化炭素中毒)などもこのs-EVSを呈しうるため要注意。この季節は特に疑う
閾値を一段階下げます。
あと、有名な
メニエール病もこのs-EVSですが、この診断は耳鼻科の先生にお任せするのが良いと思います。
まとめ
|
症候
|
特徴
|
良性疾患
|
重症疾患 |
まれだが重要
|
|
AVS
|
・急性/突発発症のめまい
・重症で持続性
・安静時にもめまいがある
・数日続き、しばしば嘔気/嘔吐、頭位変換 不能がみられる ・バランス障害も見られうる
|
・前庭神経炎
・迷路炎
|
・脳梗塞 |
・Wernicke脳症
・薬物副作用
・薬物中毒
|
|
t-EVS
|
・一過性のめまい
・安静時にめまいがない
・頭位変換や起立などで誘発されるが、持続時間は1分未満
|
・BPPV
・起立性低血圧
※良性疾患
|
・CPPV
・起立性低血圧
|
・Superior canal dehiscence
・Postural tachycardia syndrome
・Bow Hunters syndrome
|
|
s-EVS
|
・一過性のめまい
・特に誘発因子はない
・頭位変換によって惹起されるわけではない
・数分から数時間持続する
|
|
|
・肺塞栓
|
〇頭位変換で悪化するめまいだったので末梢性だと思いました⁉
・よくある認識の間違え。
・めまいについて誘因があって発症するのか、それとも増悪するのかを区別すること
◦安静時にめまいなし、体動によりめまい発症するのか
◦安静時にもめまいがあるが、体動によりさらに悪化する
〇CT異常なしなので脳梗塞はありません⁉
・CTは出血に対しては診断感度が高いが、特に後方循環系梗塞については感度が低い
・CT所見だけで小脳/脳幹梗塞を否定しないこと
〇症状はめまいだけなので後方循環系TIAは除外しました⁉
・1970年代は、めまいだけで発症する後方循環系
TIAはないと考えられていた
・でも、一過性めまいは後方循環系
脳梗塞に先行する最も一般的な症状
◦
後方循環系脳梗塞の8%に一過性のめまいが認められる
〇めまいは発症から24時間経過して、MRI DWI陰性だったし脳梗塞ではありません⁉
・めまいを発症して48-72時間では、
脳梗塞だとしてもMRIで5人に1人が偽陰性になりうる
〇頭痛と複視を訴えていますがDix-Hallpikeは両側で陽性でしたのでBPPVと診断しました⁉
・頭痛や複視はBPPVでは伴わない!
〇難聴を伴うめまいなので末梢性でいいでしょう⁉
・AICAや迷路動脈領域の梗塞では難聴とバランス障害を発症する
〇患者は32歳で心血管系リスクなし!脳梗塞はないでしょう⁉
・特に動脈解離や塞栓(卵円孔開存など)には注意
〇歩行不安定性はあるけど、眼振所見なし大丈夫でしょう⁉
・そもそもAVSの場合、眼振がなければ前庭神経炎や迷路炎は可能性がだいぶさがり、脳梗塞可能性が上がる
〇HIT陽性です!前庭神経炎で決まりですね⁉
・
HINTSの一部分のtestだけでは脳梗塞除外はできない・HITは感度が高いが、それでも85%程度しかない
◦しかもこれって
神経内科医のデータで救急医のデータではない
〇HINTSは脳梗塞を疑わせたけどMRIは陰性。神経内科医が帰宅させて良いと言ったので帰宅させます⁉
・多くの神経内科医はsymptom-quality approachをしている
・HINTSに関するデータもあまり浸透していないことがあり、HINTSが
MRIより感度が高いことを知らない場合がある